Über SkinDot Hautersatz
SkinDot eröffnet eine neue, innovative Therapie zum Hautersatz bei der Wundversorgung von IIb° – III° Verbrennungswunden, akuten tiefen Wunden, chronischen Wunden sowie zur operativen Narbenkorrektur. Bei der SkinDot Hautverpflanzung werden 1-3 mm große Hautinseln entnommen und in eine Matrix eingebettet. Anschließend wird die Matrix mit den Hautinseln auf die Wunde transplantiert. Es resultiert ein stabiler und belastbarer köpereigener Hautersatz.

Die folgenden Seiten sind nur für medizinisches Fachpersonal geeignet. Sie können
verstörende Fotos enthalten.
Der beste Hautersatz ist unser Ziel
Nichts ist besser als das Original. Verletzte Haut lässt sich am besten durch gesunde Haut ersetzen. Durch die jahrelange Erfahrung in der Verbrennungschirurgie haben wir einen neuen Hautersatz entwickelt, bei dem millimetergroße gesunde Hautinseln in die Wundfläche transplantiert werden. Diese unzähligen verpflanzten Hautinseln wachsen zu einer neuen, gesunden Haut in der Wundfläche zusammen.
Dabei werden Hautinseln entnommen, die alle Hautschichten einschließlich Stammzellen enthalten und so zu originären Haut nachwachsen.
Nach über 10 Jahren intensiver medizinischer Forschung des Forschungsverbunds aus der medizinischen Universität zu Lübeck, der Technischen Hochschule Lübeck und dem Unfallkrankenhaus Berlin haben wir als universitäre Ausgründung das neue, innovative Transplantationsverfahren SkinDot für Sie entwickelt. Weltweit eimmalig bieten wir den SkinDot Hautersatz für Patienten an.
Was ist SkinDot?
Gewöhnlich besteht ein Hautersatz durch eine Hautverpflanzung allein aus der Transplantation der oberen Hautschicht (Epidermis). Dieses Standardverfahren führt jedoch nicht zu einem Ersatz der tiefen Hautschichten.
Die tiefen Hautschichten sind jedoch als Verschiebeschicht und Träger der Haare, Schweiß- und Talgdrüsen sowie Nervenrezeptoren und somit für die Qualität der transplantierten Haut unentbehrlich. Tiefen Hautschichten konnten bisher nur aufwendig und nicht großflächig verpflanzt werden. Nur die Deckung von 2-3% der Hautoberfläche war möglich.
Auch ein Hautersatz, der auf gezüchteten Hautzellen im Labor beruht, ist derzeit noch nicht weit genug entwickelt um die tiefen Hautschichten zu ersetzen. Zudem ist die Zellzüchtung aufwendig, langwierig und komplikationsreich.
Durch SkinDot steht nun weltweit erstmals ein neues Hautransplantationsverfahren zur Verfügung, durch das die tiefen Hautschichten einfach und in einer einzigen Operation ersetzt werden können.
SkinDot Vorteile für Patienten
Derzeitige Hautverpflanzung:
- Kein großflächiger Ersatz der tiefen Hautschichten möglich.
- Ausschließlich oberflächliche und dünne Hauttransplantate werden verpflanzt
- Limitierte Hautentnahmestellen für Haut, die alle Hautzellen bzw. Hautanhangsgebilde enthält.
- Nur 2-3% der Körperoberfläche kann durch tiefe Hautschichten ersetzt werdenFunktionseinschränkende Narbenbildung besonders über Gelenkflächen
- Deutliche Stigmatisierung durch Narbenbildung im Gesicht, Dekolette und Händen
Die neue SkinDot Hautverpflanzung:
- Der neue SkinDot Hautersatz ermöglicht die Transplantation tiefer Hautschichten in Form von 1-3 mm Vollhautinseln
- Durch die verpflanzten Hauptinseln in Millimeter Gößre resultieren kaum Narben
- Sofortige Verfügbarkeit ohne Vor- und Nachoperationen
- Die Hautinsel Gewinnung ist überall am Körper möglich, insbesondere an nicht sichtbaren Körperstellen
- Kosmetisch günstiges operatives Ergebnis, vor allem geeignet für Gesicht, Dekollete und Hände. Keine Stigmatisierung durch Narbenbildung nach Brandverletzung
- Vermeidung funktionseinschränkende Hautnarben nach schweren Hautverletzungen
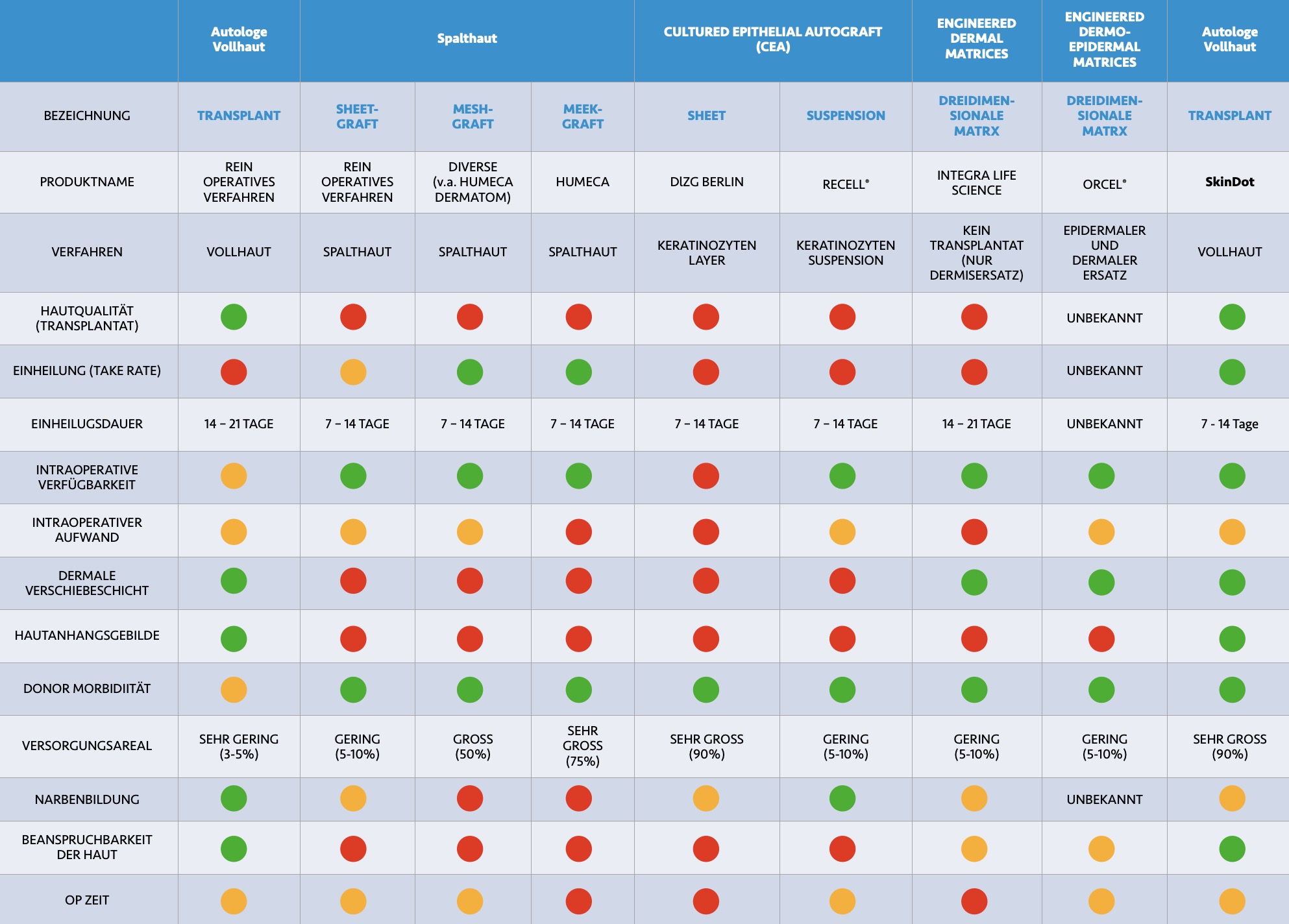
Optimaler Hautersatz durch SkinDot
Prinzipiell kann im Rahmen des Hautersatz durch Hautverpflanzung Spalthaut, Vollhaut oder im Labor hergestellte Kulturhaut transplantiert werden. Bei Spalthaut wird nur die Epidermis als oberste, dünne Hautschicht transplantiert. Der Hautersatz durch Spalthaut dient dem schnellen und einfachen Defektverschluss.
Da aufgrund der dünnen Hauttransplantat Dicke keine Hautanhangsgebilde transplantiert werden, zeigen mit Spalthaut versorgte Wunden nur eine eingeschränkte Hautfunktion. Druck-, Temperatur- und Schmerzempfinden sind nicht mehr vorhanden, die Talg- und Schweißdrüsenfunktion fehlt. Obwohl mit Spalthaut versorgte Wunden zur Wundkontraktion neigen, überragen sie bezüglich der Narbenbildung bei tiefen Wunden deutlich im Ergebnis gegenüber der konservativen Wundheilung ohne Hauttransplantation. Bei Vollhaut wird dagegen die gesamte Hautdicke (Epidermis und Dermis) rekonstruiert. Beim Hautersatz durch SkinDot wird Vollhaut in Form kleinster Hautinseln transplantiert.
SkinDot – Optimale Therapie bei Verbrennungswunden
Je nach der Tiefe der Brandwunde (Verbrennung oder Verbrühung) sind unterschiedliche Hautschichten verletzt. Oberflächliche Brandwunden und Verbrühungen sind durch eine Blasenbildung gekennzeichnet. Diese oberflächliche Hautverletzung heilt innerhalb eines Zeitraums von ca. 14 Tagen ohne notwendigen Hautersatz ab.
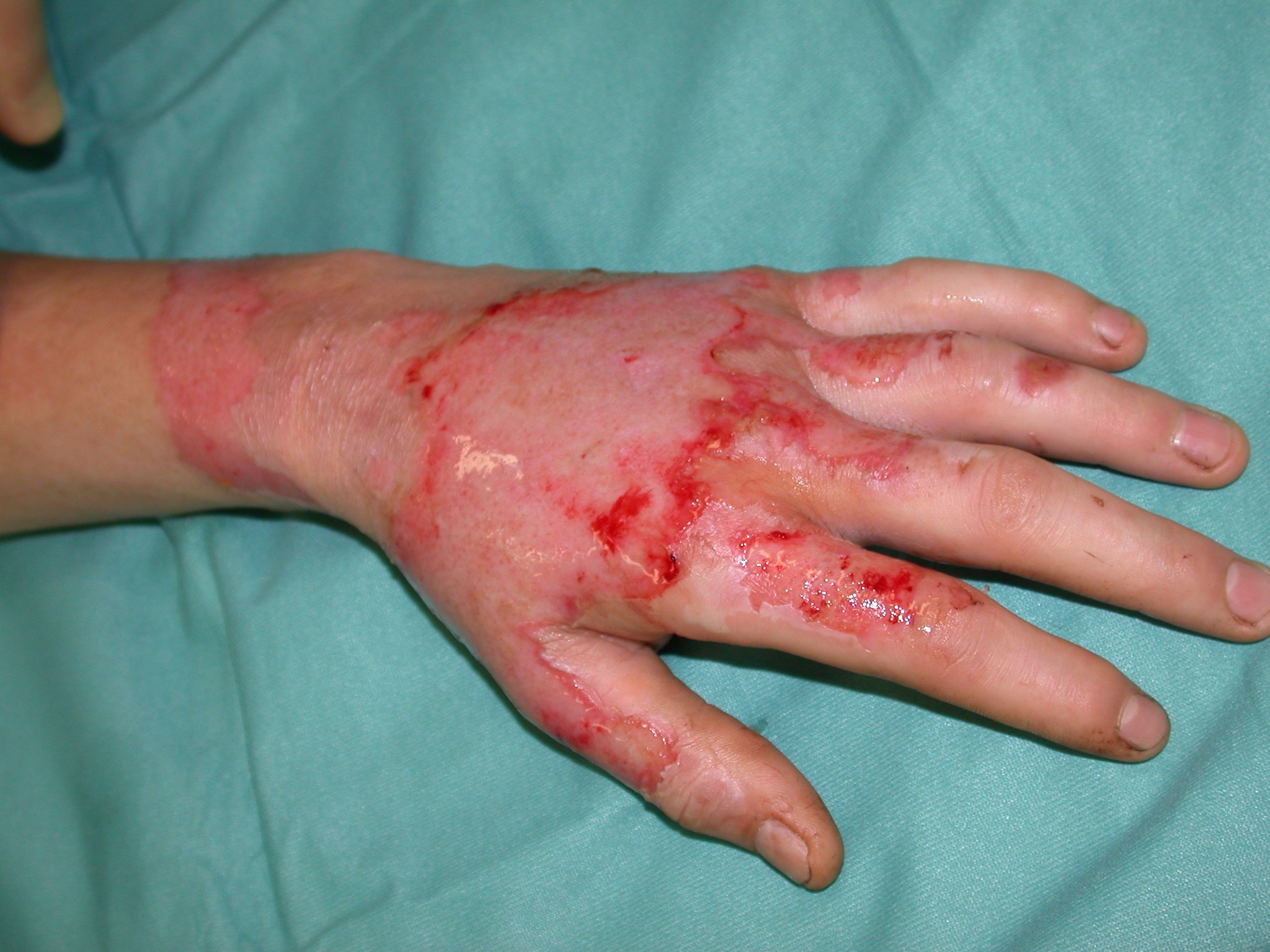
Eine Brandwunde mit Blasenbildung an den Fingern zählt zu den häufigsten Verletzungen des Menschen, jeder hat sich schon mal an der Hand verbrannt. Ist die oberflächliche Brandwunde größer, muss sie von einem Arzt gereinigt und versorgt werden. Sind durch die Verbrennung oder Verbrühung tiefe Hautschichten betroffen, müssen diese operativ ersetzt werden.
Der beste Hautersatz nach Verlust tiefer Hautschichten ist die Übertragung (Transplantation) tiefer Hautschichten von einer gesunden Körperstelle auf die Hautwunde. Die Transplantation tiefer Hautschichten war bisher nur sehr begrenzt möglich. Mit dem neuen SkinDot Verfahren ist erstmals der Ersatz tiefer Hautschichten mit eigener Haut möglich.
Optimale Wundtherapie für chronische Wunden
In Deutschland leben ca. eine Million Menschen mit einer chronischen Wunde. Den Überblick über Behandlungsverfahren chronischer Wunden zu behalten, ist bisweilen schwierig. Dies liegt jedoch eher an einem immer größer werdenden Angebot an Medizinprodukten im Bereich der Wundauflagen und weniger an einem Paradigmenwechsel der zugrundeliegenden Prinzipien der Wundtherapie. Chronischen Wunden können durch eine gezielte Behandlung der Wundursache, eine optimale Wundbettvorbereitung und eine Hauttransplantation zur Abheilung gebracht werden.
Ein entscheidender und richtungsweisender Bestandteil des Wundmanagements bei chronischen Wunden ist die Abklärung der Wundursache bzw. der Ursache der gestörten Wundheilung. Als Ursachen bestehen vaskuläre (z. B. venös, arteriell, gemischt venös-arteriell), traumatische oder druckbedingte sowie infektiöse, metabolische (Diabetes mellitus u.a.), immunologische oder neoplastische Ursachen. Die Ursachentherapie, wie z. B. Revaskularisierung, Dekompression oder pharmakologische Interventionen (Antibiotika) kann den Heilungsablauf entscheidend beeinflussen. Ist die Ursache der chronischen Wunde beseitigt erfolgt der Defektverschluss durch die Hauttransplantation.
Dazu eignet sich das neue SkinDot Verfahren ausgezeichnet, da tiefe Hautschichten in die chronische Wunde eingebracht werden und so ein stabile Wundheilung resultiert.
Neben der oben genannten Ursachentherapie bei chronischen Wunden ist es wichtig, ein ideales Wundmilieu für eine gute Wundheilung herzustellen. Im Mittelpunkt steht dabei die Schaffung eines Wundgrundes, der gut durchblutet, frei von totem Gewebe und Infektion ist. Zudem ist eine gute Feuchtigkeitsbalance (Kontrolle des Wundsekrets) für die Wundheilung förderlich. Im Folgenden werden die grundlegenden Prinzipien zur Schaffung eines solchen idealen Wundgrundes im Rahmen der Therapie chronischer Wunden detailliert beschrieben.
Wundreinigung: Wundspülungen und Wunddesinfektion
Wundspülungen dienen zur Reduktion der Bakterienlast und zum Entfernen von toten Zellen in der chronischen Wunde. Zum wiederholten Spülen eignet sich am besten isotonische Kochsalzlösung. Ist die Wunde infiziert, werden aseptische Lösungen zur Wundspülung verwendet. Bei persistierender Infektion und schwer löslichen toten Gewebeanteilen eignen sich Druckspülungen. Geeignete Lösungen zur Wundspülung enthalten oftmals Jod, Silber oder Polyhexanid. Lokal angewendete Antibiotika werden aufgrund der Gefahr einer Resistenzbildung nur selten angewendet.Mechanische Wundsäuberung (Debridement)
Chronische Wunden sind oft von einem sogenannten Biofilm überzogen. Dieser Biofilm besteht aus Mikroorganismen, die Polysacchariden und Proteinen produzieren, um sich vor der körpereigenen Immunabwehr und vor antimikrobiellen Substanzen zu schützen. Typische Biofilmbildner sind u. a. die Bakterien Pseudomonas und Staphylokokken. Bei der mechanischen Wundreinigung werden diese Biofilme sowie tote Gewebeanteile in der Wunde entfernt. Durch die Wundreinigung, als Debridement bezeichnet, wird die Bakterienanzahl in der Wunde signifikant vermindert, da sich Bakterien bevorzugt an toten Gewebeanteilen ansiedeln. Ziel des Debridements ist das Anregen der Wundheilung durch die Transformation der chronischen Wunde in eine frische Wunde. Es gibt verschiedene Formen des Debridements, das häufigste ist die chirurgische Wundreinigung.Enzymtische und autolytische Wundreinigung
Die enzymatische Wundreinigung ist effektiv und komplikationsarm, da durch die Enzyme nur tote Gewebeanteile entfernt werden. Bei der autolytischen Wundreinigung besteht das Prinzip darin, die Wunde z. B. mit Hydrokolloiden oder Hydrogelen unter Verschluss feucht zu halten, so dass körpereigene Enzyme die toten Gewebeanteile in der Wunde auflösen.Biologische Wundreinigung
Das biologische Debridement (auch Biotherapie oder Biochirurgie genannt) ist die Therapie mit Fliegenmaden (meist Maden der Goldfliege Lucilia sericata). Die lebenden, sterilen aufgezüchteten Fliegenmaden werden entweder lose oder in einem Beutel auf die chronische Wunde gelegt und für 48 bis 72 Stunden belassen. Einerseits scheiden die Maden im Rahmen ihrer Verdauung ein Bakterien tötendes Sekret aus, dass das tote Gewebe aufweicht, andererseits ernähren sich die Maden hauptsächlich von toten Zellbestandteilen und verschonen das gesunde Gewebe. Diese Form der Wundreinigung mag gewöhnungsbedürftig erscheinen, hat aber eine hervorragende Wirkung auf chronische Wunden.Wundauflagen und Wundverbände
Zahlreiche klinische Studien haben den Nachweis erbracht, dass die Erhaltung eines feuchten Wundmilieus der trockenen Wundbehandlung überlegen ist. Damit wurde die alte chirurgische Faustregel „trocken auf trocken“ und „feucht auf feucht“ veraltet. Durch das feuchte Milieu wird nicht nur die Zellregeneration erleichtert, sondern auch das autolytisches Debridement gefördert.Zudem werden die Schmerzen beim Verbandswechsel durch das Feuchthalten der Wunde deutlich reduziert. Es gibt nicht eine universelle Wundauflage, die für alle Wunden ideal ist. Verschiedenen Wundauflagen haben Vor- und Nachteile. Daher sollte eine individuelle, auf die Wunde zugeschnittene Therapie erfolgen.Wundkonditionierung mittels Unterdrucktherapie
Eine moderne und äußerst effektive Therapieoption chronischer Wunden ist die Behandlung mit Unterdruck. Dabei wird nach der Wundreinigung ein Schwamm in die Wunde gelegt und mit Folie angeklebt. Anschließend wird über ein Schlauchsystem durch ein kleine Pumpe ein Unterdruck erzeugt. Durch den Unterdruck wird das Gewebe zum Heilen angeregt.Definitiver Wundverschluss durch Hauttransplantation
Ist die Wunde durch eine der verschiedenen Möglichkeiten der Wundreinigung und Wundkonditionierung optimal vorbereitet, das tote Gewebe entfernt, die Infektionsfreiheit hergestellt und die Durchblutung ausreichend, erfolgt die Hauttransplantation.